理赔实务过程中按照报案处理、提交申请立案处理、案件审理和结案给付四个环节进行操作

1. 报案处理
被保险人发生保险事故后,投保人、被保险人或受益人应在知道保险事故后10日内通过下述方式进行报案:
报案办理渠道:致电官方客服热线报案;通过官方微信公众号小程序“鼎诚人寿服务+”报案;通过服务人员向我司报案;亲临柜台报案。
报案人在报案时,应向我公司准确告知事故发生的时间、地点、原因、被保险人当前的情况、联系电话、地址、就诊医院或事故处理机关等情况。
如果投保人、被保险人或受益人故意或者因重大过失未及时通知我们,致使保险事故的性质、原因、损失程度等难以确定的,我们对无法确定的部分,不承担给付保险金的责任,但我们通过其他途径已经及时知道或者应当及时知道保险事故发生或者您虽未及时通知但不影响我们确定保险事故的性质、原因、损失程度的除外。
2. 提交申请立案处理
在接到申请人提交的理赔申请材料后,我公司将核实申请人是否具有申请保险金的权利、索赔单证是否基本齐全、保险事故是否发生在保险合同有效期间内等。对于不符合立案条件的理赔申请,我公司将向申请人解释清楚原因,并退回材料。
申请办理渠道:通过官方微信公众号小程序申请;亲临柜台申请。
3. 案件审理
如发现申请人提交的材料不齐全或材料不准确,不足以认定保险责任归属与范围的,我公司将及时与其联系,了解详细情况,并一次性告知需要补充的有关材料。
4. 结案给付
对确定属于保险责任的,我公司在与受益人达成给付保险金的协议后10日以内,履行给付保险金责任,并通知客户;对不属于保险责任的,我公司将向受益人发出拒绝给付保险金通知书并说明理由。
可通过官微查询理赔进度(所有微信渠道申请人身份或所有渠道被保险人身份的理赔案件):报案-申请-立案-审核-结案-支付。
5. 服务承诺时效
我们在收到理赔申请书及合同约定的证明和资料后,将在5个工作日内作出核定;情形复杂的,在30日内作出核定。
对10日内不能确定是否属于保险责任或不能确定给付金额的申请,我们将在证明和资料齐全后第10日之前将进展情况通知申请人,并说明可能需要的时间。
对属于保险责任的,我们在与受益人或其他有权领取保险金的人达成有关给付保险金数额的协议后10日内,履行给付保险金义务。对不属于保险责任的,我们自作出核定之日起3日内向申请人发出拒绝给付保险金通知书并说明理由。
我们在收到保险金给付申请书及有关证明和资料之日起60日内,对给付保险金的数额不能确定的,根据已有的证明和资料可以确定的数额先于支付;我们最终确定给付保险金的数额后,将支付相应的差额。
各险种保险金申请均需提供的材料:理赔保险金申请书;保险合同;被保险人或者受益人有效身份证件;如被保险人或者受益人委托他人申领保险金,还需提供授权委托书及受托人和委托人的有效身份证件原件等资料。在必要时,需出具经公证的授权委托书。
单险种保险金申请尚需提供的材料:
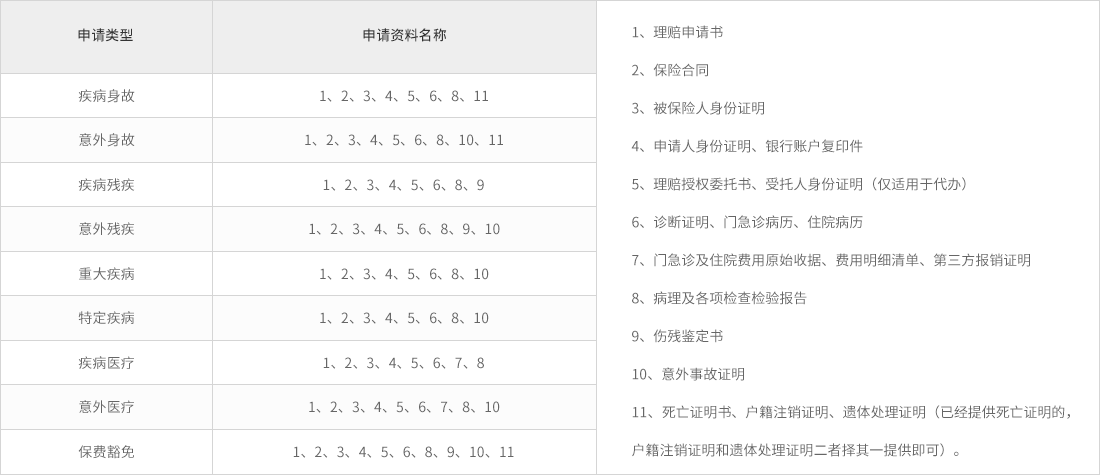
说 明:
1.相关的检查检验报告:核磁共振、CT、B超、X光、心电图、实验室检验报告、病理组织检查报告等;
2.意外事故证明:公安部门笔录、证明、报案回执、法医检验报告等;道路交通事故责任认定书、交通事故调解书等;工伤事故调查报告、单位工伤事故报告等;其他:剪报、照片等;
3.保险金作为被保险人遗产时,必须提供可证明合法继承权的相关权利文件;
4.申请人为限制或无民事行为能力者时,可由其监护人代为领取理赔金,领取时请提供监护人的有效身份证件等资料;
5.境外出险除须按照相应险种规定提供索赔申请文件外,还应提交以下书面资料:被保险人合法的出入境证件(护照与签证);如果被保险人在境外发生死亡、残疾或重大疾病的保险事故, 其所提供的死亡证明、残疾鉴定书或重大疾病的确诊诊断书须经我国驻当地使领馆的确认;
6.本公司有权根据法律法规和保险合同约定,视保险事故的具体情况索取与确认保险事故的性质、原因等有关的其他证明和资料;
7.本公司按照保险法规定以及保险合同约定的保险金给付规则给付保险金;
8.以上内容如与产品条款有冲突,以产品条款为准。
1. 被保险人在境内医院就诊时,请主动告知医院自己购买了商业医疗保险。除 保险合同另有约定外,申请理赔的医疗费用须符合保险合同约定地基本医疗保险规定范围内的药品、诊疗、服务设施标准。如果因急症不能赴保险合同约定的医疗单位就诊,可以就近选择基本医疗保险定点医院就诊(私立医院除外),仅限首次,复诊时须到保险合同约定的医疗单位就诊。
2.如客户已获得社保局或第三方保险公司赔付,无法提供“医疗费用原始单据”原件,须提供“分割单”及“医疗费用原始单据”的复印件。
3. 理赔申请资料请按诊治日期、诊治顺序依次附在理赔保险金申请书后,勿粘贴。希望理赔处理后退还的申请资料请在理赔保险金申请书上注明。
本公司认可的医院指经中华人民共和国卫生部门评审确定的二级以上的公立医院,但不包括精神病院及专供康复、休养、戒毒、戒酒、护理、养老等非以直接诊治病人为目的的医疗机构。
如您需要了解医院的等级信息,请登录国家卫生部门官方网站https://fuwu.nhsa.gov.cn/nationalHallSt/#/search/medical进行查询。
小额理赔是指索赔金额在3000元以下,事实清晰、责任明确,且无需调查的费用补偿型、定额给付型个人医疗保险理赔。正常结案案件以结案时的赔付金额作为“索赔金额”;拒赔案件以立案时的预估赔付金额作为“索赔金额”。对于涉及到客户其他寿险健康险的相关合同,需调查确认的索赔金额在3000元以下的理赔案件,则不列入小额理赔案件范围。
小额理赔索赔资料
| 索赔资料类型 | 索赔资料 | 备注 |
| 索赔申请类 | 理赔申请书 | |
| 身份证明类 | 被保险人身份证明资料 | ①委托办理的,需提供受委托人身份证 ②若被保险人未成年,需提供监护人身份证明及关系证明 |
| 责任认定及金额确定证明类 | ①出院小结(门/急诊病历) ②医疗费用收据(发票)原件、费用清单 | ①门/急诊发生的医疗费用索赔,需提供门/急诊病历 ②住院津贴索赔可提供医疗费用收据(发票)和费用清单的复印件 ③有公安机关等第三方介入的意外事故,需提供意外事故证明 ④手术津贴索赔需提供手术记录 |
| 支付信息类 | 银行账户(银行卡)照片或复印件 |
1. 理赔争议处理机制
为充分维护消费者合法权益,我公司收到理赔争议案件申请后将指定与争议事项无直接利益关系的人员核实争议内容,及时与申请人沟通,积极主动通过协商方式解决客户的问题。争议案件处理过程中,我公司将遵循《银行业保险业消费投诉处理管理办法》等相关法律法规要求及合同约定,公平公正作出处理决定。
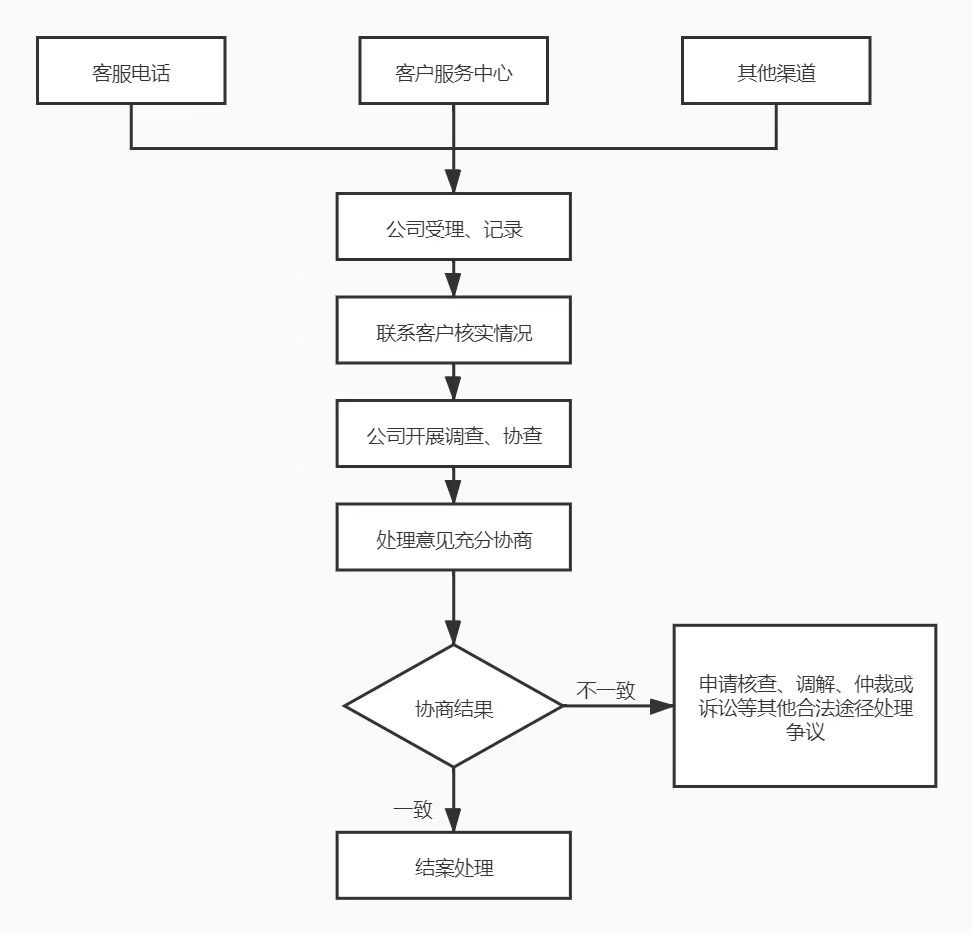
2.理赔争议处理工作流程
(1)争议申请
消费者可通过我司全国统一客服电话4008-008-008、亲临我司柜面,或通过其他有效联系渠道,提出理赔争议案件处理申请。
(2)登记与受理
接到申请后,我司将及时受理并记录相关争议事项。
(3)情况核实
我司将安排专职理赔争议处理人员主动联系客户,了解并核实具体情况。
(4)公正调查
在完成客户情况核实后,我司将指派与争议事项无直接利益关系的工作人员,开展调查与协查工作,进一步核实争议内容。
(5)协商与处理
基于调查结果,我司将提出处理意见,并与申请人进行充分协商。
①如协商一致,则按双方共识结案并执行后续操作;
②如协商未果,可依法通过申请核查、调解、仲裁或诉讼等其他合法途径解决争议。
如您有任何疑问,欢迎随时联系我们。感谢您的监督与支持。